ИКСИ: что это такое, отличие от ЭКО
Еще несколько десятков лет назад для бесплодной пары возможность стать генетическими родителями своему ребенку отсутствовала. С внедрением вспомогательных репродуктивных технологий появился шанс обрести желанного малыша. Пары, столкнувшиеся с данной проблемой, часто спрашивают: «Что лучше – ЭКО или ИКСИ?» На этот вопрос нельзя ответить однозначно, выбор метода искусственного оплодотворения основан на результатах обследования пары и зависит от причины бесплодия.
Что это такое ИКСИ

Что такое ЭКО
ЭКО — экстракорпоральное (вне тела) оплодотворение, у женщины в момент овуляции с помощью пункции яичников забирают яйцеклетки (яйцеклетку), помещают в специальную среду, добавляют подготовленные сперматозоиды. Оплодотворение происходит в пробирке с помощью естественного отбора: впрочем, как и в природе, яйцеклетку оплодотворяет один случайный сперматозоид.
Если оплодотворение произошло, эмбрион (эмбрионы) через 40 – 50 часов подсаживают специальным катетером в матку. Для поддержки имплантации назначают гормональную терапию и дают рекомендации по поведению.
Показания к ЭКО
ЭКО подходит для тех пар, у которых есть четкие показания именно к этому методу:
• женский фактор бесплодия (непроходимость, отсутствие маточных труб, эндометриоз, патологии гормонального фона);
• неустановленная форма бесплодия (идиопатическое);
• иммунологический конфликт;
• неподвижность морфологически нормальных сперматозоидов в естественных условиях.
В РФ существуют квоты на ЭКО, т.е. при соблюдении ряда условий, данный вид помощи можно получить по полису обязательного медицинского страхования (ОМС). Количество бесплатных попыток вариабельно в разных регионах.
Для ЭКО по ОМС значение имеет вес женщины (от 50 до 100 кг), уровень антимюллерова гормона (от 0,5 до 7 нг/мл), уровень фолликулостимулирующего гормона меньше 15 МЕ на 2 – 3 день менструального цикла и отсутствие патологических изменений в эякуляте у партнера. Еще один нюанс для бесплатного искусственного оплодотворения – зарегистрированный брак.
Процедура ЭКО теоретически возможна, пока происходит созревание яйцеклеток у женщины, в среднем, это до 45 лет. Но если ранее была выполнена процедура криозаморозки, есть случаи и более позднего материнства. С возрастом возрастает риск хромосомных и прочих аномалий развития у плода. В этом случае, взвесив все за и против, возможно воспользоваться донорской яйцеклеткой.
Беременность требует особого наблюдения, так как есть риск развития патологии. Это обуславливается уже имеющимися проблемами в организме женщины.
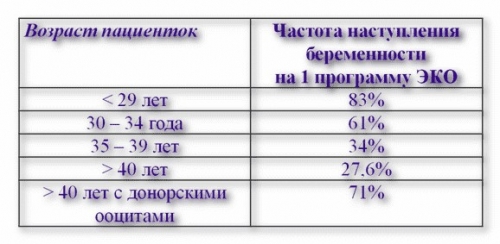
Успешность ЭКО зависит от причины бесплодия, возраста женщины, компетентности врачей, гормональной стимуляции и пр. Согласно статистике, беременность при ЭКО в случае первой попытки наступает в 28 – 83% случаев.
Что такое ИКСИ
Если нарушена морфология спермы, то прибегают к другому способу искусственного оплодотворения — ИКСИ. Интрацитоплазматическая инъекция сперматозоида в яйцеклетку (ИКСИ) производится вручную. Чтобы растворить оболочки яйцеклетки, уже не требуется множество сперматозоидов, достаточно одного, которого выбирает специалист.
Причина того, почему сперматозоид не может растворить все оболочки, может быть как в патологии сперматозоида, так и в аномалии строения защитных оболочек женской половой клетки (плотная оболочка – частая проблема возрастных женщин старше 40 лет). Иногда препятствие к оплодотворению встречается и со стороны женщины, и со стороны мужчины.
Чем отличается ЭКО от ИКСИ
Начало процедуры похоже на ЭКО: также осуществляется взятие яйцеклеток и размещение их в питательной среде. Для процедуры ИКСИ важна зрелость ооцита. Лучший биоматериал обрабатывают гиалуронидазой, этот фермент выделяют сперматозоиды при встрече с женской половой клеткой в естественной среде. При ИКСИ оболочки ооцита растворяет эмбриолог, который вводит обездвиженный сперматозоид (сперматозоиды) с помощью микроскопической иглы в яйцеклетку (яйцеклетки). Далее отмытый биоматериал помещается в специальную среду для культивирования (развития).
Важно! Для ЭКО нужно большое количество сперматозоидов, для ИКСИ — один.
При ИКСИ возможно выбрать самого качественного сперматозоида с помощью специальных тестов и многократного увеличения, что повышает вероятность оплодотворения и рождения здорового малыша.
Какие существуют показания для ИКСИ
К проведению ИКСИ служат патологические нарушения в морфологии спермы:
• олигоспермия;
• олигоспермия в сочетании с астеноспермией;
• тератоспермия;
• азооспермия, обусловленная непроходимостью придатков, что делает невозможным попадание сперматозоидов в эякулят;
• аутоиммунный фактор бесплодия (выработка организмом мужчины антител к собственным сперматозоидам).
Некоторые пациенты считают, что ИКСИ применяется только при мужском факторе бесплодия. На самом деле, к интраплазматической инъекции прибегают при неуспешности нескольких попыток экстракорпорального оплодотворения, даже без выяснения степени «вины» мужчины или женщины. В ряде случаев искусственное оплодотворение заканчивается развитием беременности. Специалисты считают, что еще не до конца изучены все механизмы бесплодия и, возможно существуют патологии, которые оказывают влияние на зачатие, но которые только предстоит изучить.
Вероятность наступления беременности при ИКСИ выше.
К сожалению, ни ЭКО, ни ИКСИ не дают 100% гарантии, попыток искусственного оплодотворения может быть несколько.
Что лучше ЭКО или ИКСИ
Согласно статистике, успешность при ИКСИ достигает 50 — 62%, и считается предпочтительней, если есть следующие факторы:
• возраст женщины старше 39 лет;
• после гормональной стимуляции получены единичные яйцеклетки;
• нарушение морфологии эякулята;
• искусственное оплодотворение с использованием биоматериала после криоконсервации;
• неудачные попытки ЭКО в анамнезе.
Так как ИКСИ - процедура более сложна в техническом исполнении, соответственно, стоимость интрацитоплазматической инъекции сперматозоида в яйцеклетку выше.
К недостаткам ИКСИ относят повышенный генетический риск, в результате оплодотворения выполненного вручную может произойти слияние дефектных клеток, что было бы невозможно естественным путем. В этом случае есть вероятность появления неполноценного ребенка. К сожалению, скрининги, которые минимизируют этот риск, проводятся не во всех клиниках, которые используют вспомогательные репродуктивные технологии. Существует специальная предимплантационная диагностика, которая позволяет дать оценку эмбриону перед подсадкой, чувствительность диагностики достигает 95%.
Противопоказания абсолютные к вспомогательным репродуктивным технологиям
Необходимо отметить, что противопоказания к искусственному оплодотворению могут рассматриваться таковыми и к беременности, а именно:
• злокачественные новообразования, вы том числе, и в органах женской репродуктивной системы, их прогрессирование;
• отсутствие матки, грубые аномалии ее развития, не позволяющие выносить беременность;
• некоторые психические заболевания;
• тяжелая соматическая патология, например, почечная, печеночная недостаточность, сахарный диабет в стадии декомпенсации, системные заболевания и пр.
Все противопоказания для проведения вспомогательных репродуктивных технологий больше касаются женщин, со стороны партнера их значительно меньше. Но, тем не менее, в каждом случае, перед проведением вмешательств, и женщина, и мужчина подвергаются полной диагностике.
Если беременность невозможна из-за отсутствия матки или ее грубой патологии, врачи могут порекомендовать суррогатное материнство, т.е. беременность выносит другая женщина с «родной» или донорской яйцеклеткой и сперматозоидами мужа.

Обратите внимание! Не секрет, что у каждой клиники свои показатели успешности проводимых манипуляций, поэтому к выбору медицинского центра и врача необходимо подойти ответственно.
Если обратиться к правовой документации, то существует приказ №107 Минздрава РФ, который регламентирует все противопоказания к ЭКО. Согласно данному приказу, существуют относительные и абсолютные противопоказания к проведению искусственного оплодотворения.
Перечислим относительные противопоказания, после устранения которых, возможно прибегнуть к вспомогательным репродуктивным технологиям:
• Доброкачественные новообразования женских половых органов больше 3 см.
Дело в том, что при стимуляции есть риск перерождения доброкачественной опухоли в злокачественную, либо ее значимое прогрессирование (рост), что сделает невозможным развитие наступившей беременности. Часто опухоли увеличиваются во время первого триместра, что мешает плоду развиваться и провоцирует выкидыш. В этом случае речь идет о срыве протокола.
По поводу удаления перед ЭКО доброкачественных новообразований матки вопрос в каждом случае решается индивидуально.
• Относительным противопоказанием к ЭКО является малый срок после выполненной лапароскопической операции на репродуктивных органах женщины.
Через 12 месяцев, после оценки результатов УЗИ и прочих исследований, включение бесплодной пары в протокол ЭКО вполне возможно.
• Острые инфекционные процессы.
Под острыми инфекционными процессами подразумевают следующее:
1. вирусные гепатиты, прогрессирование патологии;
2. сифилис у одного из партнеров или в паре;
3. острое воспаление любой локализации;
4. острый туберкулезный процесс любой локализации;
5. ВИЧ;
6. грипп, ангина, ОРВИ и пр. в остром периоде.
Вопрос о возможности использования любой вспомогательной репродуктивной технологии рассматривают только после наступления стойкой ремиссии, т. е. отсутствии острого воспаления.
Пара, где ВИЧ-инфицирован мужчина, может быть допущена до вспомогательного оплодотворения, но только после комплекса специальных мероприятий, направленных на «обеззараживание» спермы и полной проверки на пригодность. Если вирусные частицы убрать не удается, паре предлагают воспользоваться донорской спермой.
Когда ВИЧ инфицирована женщина, полной гарантии здоровья ребенка и безопасности не гарантировано. Перенос эмбриона возможен только в определенные стадии болезни. Вся беременность протекает на фоне приема противовирусных лекарств.
Определенная сложность для ВИЧ-инфицированной женщины заключается в высоком риске осложнений после инвазивных вмешательств на фоне беременности. В этом случае, возможна пересадка только одного эмбриона, что снижает эффективность репродуктивной манипуляции.
Помимо абсолютных и относительных противопоказаний, существует ряд заболеваний, которые занимают промежуточное положение, т. е. в компенсированной стадии или после выполнения рекомендаций генетиков, шанс на искусственное оплодотворение есть.
К таковым относят:
• цирроз печени;
• эпилепсия с редкими припадками;
• муковисцидоз;
• синдром Марфана;
• некоторые прочие генетические заболевания;
• пороки сердца.
Если в эякуляте отсутствуют сперматозоиды, перед ИКСИ возможно выполнение следующих вмешательств:
• тестикулярная аспирация;
• экстракция половых клеток из яичка;
• экстракция сперматозоидов из яичка с применением микрохирургических технологий.
Если сперматозоиды не удалось получить ни одним из вышеперечисленных способов, рекомендуют использование донорской спермы.
ИКСИ при заморозке спермы
Часто ИКСИ используют после прохождения химиолучевой терапии по поводу рака яичка. В этом случае используют сперму, предварительно (до инвазивного лечения) подвергшуюся криоконсервации.
Как проводится процедура ИКСИ
И ЭКО, и ИКСИ – часть искусственного оплодотворения, перед процедурой, после всестороннего обследования, проводится специальная подготовка, которая условно подразделяется на несколько этапов. А проводят все эти процедуры в стационаре. С клиниками делающими ЭКО и ИКСИ вы можете ознакомиться на нашем сайте.
Этап первый
На 21 или 23 день (зависит от длительности менструального цикла) назначают агонист гонадотропин-рилизинг-гормона. Длительность приема индивидуальна. Эта мера подавляет собственную активность яичников и необходима для последующей стимуляции, чтобы получить большее количество созревших яйцеклеток. Контроль осуществляется с помощью мониторинга уровня эстрадиола и результатов ультразвуковой диагностики, этим же будет определяться длительность гормонотерапии.
Далее дозу гонадотропин-рилизинг-гормона уменьшают в 2 раза и добавляют гонадотропные гормоны гипофиза, начинается процесс гиперстимуляции яичников. Доза препаратов устанавливается индивидуально. Длительность 12 – 14 дней.
Начало их применения считается началом нового менструального цикла, в середине которого однократно используют ХГЧ (хорионический гонадотропин человека), который способствует дозреванию ооцитов. Гонадотропины отменяют. Выполняется повторный контроль гормонального фона и ультразвуковой картины.
Этап второй
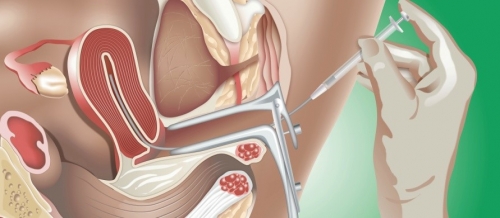
В этот промежуток осуществляют взятие яйцеклеток и сперматозоидов.
У женщин ооциты получают через 34 – 36 часов после назначения ХГЧ. Для этого пунктируют фолликулы в яичнике и изымают материал. Доступ вариабелен, чаще – это задний свод влагалища, но при невозможности в силу анатомических особенностей прибегают к лапароскопии. Процедура длится от 20 до 50 минут. Изъятые ооциты помещают в питательную среду и оценивают на пригодность.
Дополнительно женщине назначают прогестероносодержащие лекарственные средства, это необходимо для стабилизации функций желтого тела, нормализации гормонального фона для последующей успешной имплантации эмбриона.
У некоторых могут присутствовать побочные явления в виде диспепсических расстройств, что с одной стороны, объясняется действием гормонов, а с другой – реакцией на наркоз и лапароскопическое вмешательство.
Партнер предоставляет сперму в день взятия яйцеклеток. Необходимым условием является 5 – 7 отсутствие семяизвержения. Способы получения биоматериала зависят от патологии, если отсутствует мужской фактор бесплодия – эякулят получают с помощью мастурбации, при измененной спермограмме возможно оперативное вмешательство. Если количество сперматозоидов ограниченно, прибегают к накоплению половых клеток в питательной среде, используют специальные растворы для улучшения двигательной активности и пр.
Биоматериал используют также и после криоконсервации.
Для проведения искусственного оплодотворения берут специальным образом «отмытые» сперматозоиды.
Этап третий
Непосредственно введение сперматозоида в яйцеклетку, культивирование эмбриона при ИКСИ.
Оплодотворение в пробирке при ЭКО.
Этап четвертый
Перенос 2 – 5-дневного эмбриона (эмбрионов) в матку, гормонотерапия прогестероном.
Гарантированное оплодотворение яйцеклетки после ИКСИ повышает шансы на рождение ребенка в том случае, если беременность начнет развиваться. При ЭКО у некоторых пар не удается получить эмбрионы, что требует повторной процедуры или выбора другого способа.
«Лишние» качественные эмбрионы подвергаются криозаморозке, это позволяет участвовать в повторном протоколе с меньшей гормональной нагрузкой, если через некоторое время паре захочется рождения второго ребенка, или при неуспешности первой попытки.




комментарии к статье
0